
巴雷特食管
军事迷们对一个名字一定很熟悉:“巴雷特”,这是一个危险而又可怕的武器名字。在医学上,有一个特殊的疾病,同样冠以此名,而且这种病的结局同样是危险的,它就是“巴雷特食管”,那么它是否与和它同名的武器一样可怕呢?
巴雷特食管知多少
巴雷特食管在1950年,被英国人norman barrett首次提出,故得以命名,其特征是食管下端正常的鳞状上皮被不正常的柱状上皮所覆盖,伴有或不伴有肠化生,最终可演变至食管腺癌,其中伴有肠上皮化生者属于食管腺癌的癌前病变。至于不伴有肠化生者是否属于癌前病变,目前仍有争议。它与食管癌的发生密切相关,是一种主要的食管腺癌的癌前病变。

谈癌色变,巴雷特食管为什么会是癌前病变?严重不严重?还有没有未来?不要惊慌,先充分了解一下,只有正确的认知才能减少多余的担忧。
首先我们来认识食管下正常管壁结构:人体的胃肠道是象房子的墙壁样是分层结构,靠近管腔面的最里层是粘膜层,类似如墙壁的粉刷层,支撑胃肠道结构的是肠壁的厚厚的肌肉层,类似墙壁的砖块层;肌肉层与粘膜层之间有一层松松的粘膜下层,如同墙壁粉刷层和砖块层间的缝隙。食管、胃、小肠、和大肠组成胃肠道,如同不同的房子都由这些墙壁结构支撑,但不同的房子粉刷层不同,食管壁的粉刷层是由一种叫鳞状上皮的结构组成,胃的粉刷层则由一种叫柱状上皮的结构组成,由于两种上皮厚薄不同,在胃镜检查时显示的着色就不一样,食管的鳞状上皮层较厚,内镜灯下观察颜色发暗,略带灰色;而胃粘膜的柱状上皮层较薄,颜色亮呈桔红色。
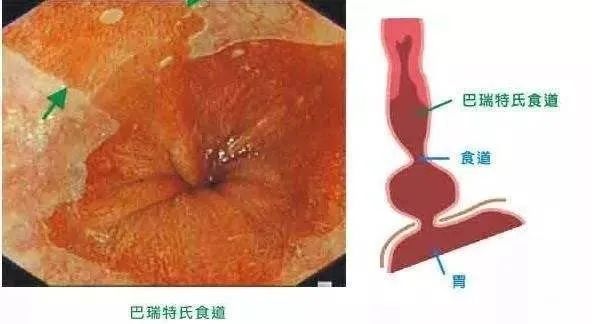
巴雷特食管是指食管下段黏膜的复层鳞状上皮被单层柱状上皮所替代的一种病理现象,也就是说食管披着的不是自己的皮而是类似于胃或肠的皮,仅此而已!有些人诊断为该病后极为恐惧,其实大为不必,现在整容可将臀部或大腿的皮贴在面部,并不会出什么问题。
巴雷特食管为什么会发生食管下段黏膜的复层鳞状上皮被单层柱状上皮所替代呢?小编可以很负责的告诉你,目前病因并不明确。目前学术界对此有两种比较能解释的看法:一是先天性发育障碍,没有发育成复层鳞状上皮细胞;二是胃内容物反流,这也是巴雷特食管被归为胃食管反流病的原因。
由于该病在临床上多继发于胃食管反流、裂孔疝,一般认为,反流的各种成分,不仅是食物,还包括胃液、碱性胆汁、胰液等持续性刺激食管粘膜,鳞状上皮不能耐受而损伤,好在鳞状上皮细胞善于自我修复,所以在反流的状态下,食管下段的粘膜表面就不停的在“修复—损伤—修复”中循环……突然有一天,食管“灵机一动”也好“自作聪明”也罢,想:我这么修修补补的太累,你胃肠道的柱状上皮不是抗这些反流物侵蚀吗,那我就拿来用用。于是乎,就在本是鳞状上皮的地面上铺上了柱状上皮:由耐酸、再生能力强的胃粘膜柱状上皮进行修复,从而形成巴雷特食管。因此,巴雷特食管的形成也可理解为食管上皮损伤后的伤口愈合反应:皮肤伤口愈合长疤(长的不是皮肤上皮组织而是纤维组织),食管伤口愈合胃粘膜上皮修复(长的是胃上皮在而不是食管本身的上皮)。按理说,修复是好事吧,但坏就坏在这一种,如果铺上肠道柱状上皮,路面有可能会出现鼓包(增生),当这些鼓包越来越多(高度增生),时间久了就会损害路基(食管下腺),慢慢的、慢慢的整条路都坏掉了(癌变)。目前的研究发现,肠化是腺癌所需的癌前病变。因此,只有发生肠上皮化生的特殊型巴雷特食管才是癌前病变。但即使发生了肠化生,完全肠化生类型几乎与癌症不相关,只有不完全肠化生与癌症的相关性较强。而且从癌前病变演变成癌,可以用两个字形容——漫长。

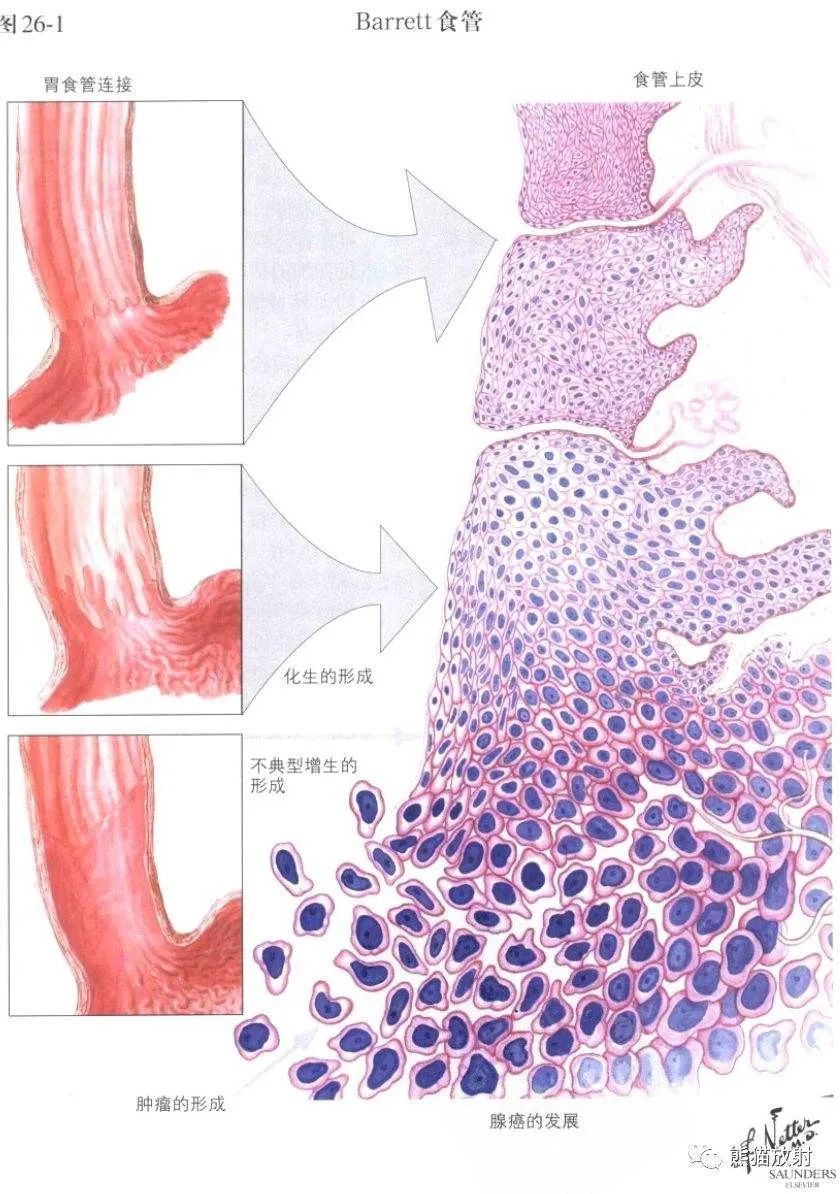
接下来,烧脑的结论来了:胃食管反流病中有少部分是巴雷特食管,巴雷特食管中只有少部分是肠上皮化生型,而这少部分肠上皮化生型中只有极少数出现明显不典型增生的才是癌前病变。现在比较一致的观点认为肠化生会导致食管粘膜内腺癌,发生率一般波动在0.5%~ 1%。
所以,即便患上了barrett食管也别过分担心,去做个胃镜,让病理活检说话吧。
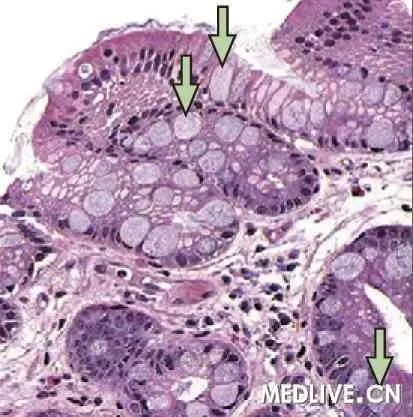
如何诊断巴雷特食管呢?
巴雷特食管特本身不产生症状,症状的出现多由于食管炎、溃疡、狭窄所致。典型表现为胃食管反流病的症状,如烧心、反酸、胸骨后疼痛和吞咽困难等。因此巴雷特食管并无特异性的症状,多数病人是因为有反流性食管炎或慢性胃炎症状时行胃镜检查被意外发现。对于普通人群和单纯胃食管反流病人,并不建议常规筛查巴雷特食管,但对那些有其他多个危险因素的病人(年龄50岁以上,长期反流性食管病,膈疝,肥胖特别是腹部肥胖者),应该筛查。胃镜检查只能做出初步诊断,确诊或确定是否有癌变潜能还需要胃镜下活检行病理学检查。经病理学检查证实有柱状细胞存在时即可确诊,若发现有肠上皮化生且伴有不典型增生时则属于食管腺癌的癌前病变。
在这里小编要和大家着重指出一点:癌前病变并不等同于癌症,只是比别的疾病更倾向于癌变,而且也仅仅是其中的部分病变可以演变成癌症。
鉴于巴雷特食管有发展为食管腺癌的危险性,因此,对巴雷特食管患者应进行定期随访,目的是早期发现不典型增生和早期癌变。根据其不典型增生的程度,不同barrett食管患者胃镜随访的时间也不同。
无不典型增生的患者,应每2年复查1次胃镜,如果2次复查都未检出不典型增生和癌变,可将复查间隔放宽为3年;
对伴有轻度不典型增生者,首年应每6个月复查1次胃镜,若不典型增生无进展,可每年复查1次;
对重度不典型增生者,应建议行胃镜下黏膜切除或手术治疗,或密切监测随访,每3个月复查1次胃镜,直到检出黏膜内癌。
那如果不幸得了,怎么治疗?
巴雷特食管有发展为食管腺癌的危险性,因此已成为被日益重视的胃食管反流病之一。其诊断的关键需要病理评价其病变类型和异型增生的程度,而这也是选择治疗方法的依据。
巴雷特食管治疗的原则是控制胃食管反流、消除症状,以及预防和治疗并发症(包括异型增生和早期癌变)。并不是所有的巴雷特食管都是癌前病变,因此治疗手段可不都是“除之而后快”。
药物治疗——改善症状
抑酸剂是治疗反流症状的主要药物,在抑酸药物中,质子泵抑制剂(ppi)优于h2受体拮抗剂(h2ra),但目前尚无确凿证据表明ppi能逆转柱状上皮化生或预防癌变,因此不推荐使用ppi来预防食管异型增生和食管腺癌,只限于通过抑酸治疗改善患者胃食管反流的症状。另外,巴雷特食管的治疗可以辅以黏膜保护剂(氢氧化铝、铝碳酸镁)、促动力药(多潘立酮、莫沙必利)等。
内镜治疗——各显神通
适用于伴有重度异型增生和癌变局限于黏膜层的巴雷特食管患者。对不伴有异型增生的巴雷特食管,因其癌变可能性小,不提倡内镜治疗。伴有轻度异型增生的巴雷特食管癌变可能性亦较小,可先行内镜随访,若进展为重度异型增生,应行内镜治疗。
内镜治疗可采用的方式较多,常用的有射频消融(rfa)、光动力疗法(pdt)、氩离子凝固术(apc)、内镜下黏膜切除术(emr)等。emr对治疗伴有异型增生的巴雷特食管及其早期腺癌是有效的,可作为临床一线治疗的方案。目前采用的emr技术已日趋多样化。
抗反流手术——控制反流
包括外科手术和内镜下抗反流手术。虽然能在一定程度上改善巴雷特食管患者的反流症状,但不影响其自然病程,远期疗效有待证实。
手术治疗——治愈之选
对已证实有癌变的巴雷特食管患者,原则上应手术治疗(食管部分切除术)。

专科门诊
每周一至周五全天
专家门诊
郑敏主任:每周二下午
徐烨副主任:每周三、周四下午
郭清奎副主任:每周一上午、周五下午
(配图源自网络,如有侵权请通知删除)
(供稿:胸外科 朱辰)

上观号作者:上海市同仁医院
